Opieka farmaceutyczna
Zasady terapii lekami przeciwdepresyjnymi
Skrót informacji
Mimo postępu medycyny, coraz powszechniejszego dostępu do informacji, nadal w społeczeństwie istnieje wiele mitów związanych z lekami przeciwdepresyjnymi. Nic więc dziwnego, że czasami nawet profesjonaliści odczuwają swego rodzaju niepewność w związku z w/w lekami. Warto zatem zapoznać się z podstawowymi zasadami ich stosowania.
Leki przeciwdepresyjne w praktyce farmaceutycznej
Kondycja psychiczna społeczeństwa uległa w ostatnich latach wyraźnemu pogorszeniu. Znacząco wzrosła liczba osób z zaburzeniami depresyjnymi i lękowymi, które zgłaszają się po pomoc do specjalistów. Ile zaś osób cierpi w ukryciu, tego nie jesteśmy w stanie dokładnie oszacować. W związku z powyższym coraz częściej w swojej praktyce farmaceutycznej spotkacie się Państwo z pacjentami, którzy przyjdą zrealizować receptę na tzw. leki psychotropowe.
Warto przypomnieć, że receptę na leki przeciwdepresyjne może wypisać każdy lekarz z prawem wykonywania zawodu, a nie tylko lekarz psychiatra (obecnie, ze względu na ograniczony dostęp do specjalistów, leczenie psychiatryczne często będzie kontynuował np. lekarz rodzinny). Podstawą leczenia zarówno zaburzeń depresyjnych jak i lękowych są leki z tzw. grupy leków przeciwdepresyjnych. Zaliczamy tu m.in.:
- SSRI (selektywne inhibitory wychwytu zwrotnego serotoniny);
- SNRI (inhibitory wychwytu zwrotnego serotoniny i noradrenaliny);
- NDRI (inhibitor wychwytu zwrotnego noradrenaliny i dopaminy);
- TLPD (trójpierścieniowe leki przeciwdepresyjne);
- RIMA (inhibitory monoaminooksydazy);
- NaSSA (leki o działaniu noradrenergicznym i specyficznie serotoninergicznym);
- leki o innym mechanizmie działania, np. wortioksetyna, trazodon, agomelatyna.
Leczenie zaczynamy zwykle od małej dawki, stopniowo ją zwiększając w odstępach 1-2 tygodniowych, aż do uzyskania dawki terapeutycznej. Dlaczego nie dajemy od razu dawki docelowej? Z kilku powodów.
Leczenie
Po pierwsze leki przeciwdepresyjne dość często na początku leczenia mogą wywoływać przejściowe działania niepożądane, które mogą stać się powodem odstawienia leku lub nawet całkowitej rezygnacji pacjenta z leczenia. Postępując w ten sposób minimalizujemy szansę na wystąpienie nieprzyjemnych dolegliwości lub przynajmniej zmniejszamy ich intensywność. Trzeba zaznaczyć, że zwykle są to objawy łagodne i przemijające, tj. pobolewanie głowy, zawroty głowy, nudności, zaburzenia snu, niepokój i in. Najczęściej występują w pierwszych dniach po włączeniu leku lub tuż po zwiększeniu jego dawki. Powinny ustąpić po ok. 1-2 tygodniach. Lekarz powinien uprzedzić pacjenta o takiej ewentualności i poinstruować go, jak powinien się w takiej sytuacji zachować. Zwykle, jeśli w/w objawy nie są zbyt nasilone, namawiamy pacjenta, aby spróbował przetrwać ten okres (czasami zaopatruje się go w dodatkowe leki, które mogą zniwelować działania niepożądane). Jeżeli natomiast są one bardzo uciążliwe, wówczas pacjent powinien niezwłocznie skontaktować się z lekarzem (będzie on musiał zdecydować, czy zmodyfikować dawkowanie, włączyć dodatkowy lek korygujący czy też zmienić lek na inny). Stosunkowo rzadko leki przeciwdepresyjne wywołują ciężkie działania niepożądane. Zwykle też pacjent, na skutek bardzo nieprzyjemnych dolegliwości sam instynktownie taki lek odstawi, zanim poczyni on większe szkody w jego organizmie.
Przy okazji warto tu wspomnieć o takim początkowym działaniu niepożądanym jak nasilenie niepokoju czy lęku. Jest to wbrew pozorom dość częste zjawisko, które może być dla pacjenta bardzo nieprzyjemne. Zwłaszcza osoby z zaburzeniami lękowymi czy też psychosomatycznymi mogą być podatne na wystąpienie tego rodzaju dolegliwości. Przewidując to, często w początkowym okresie leczenia dajemy pacjentowi dodatkowe leki uspokajające, np. hydroxyzynę, pregabalinę czy nawet benzodiazepiny.
Po drugie, chcemy leczyć pacjenta najmniejszą skuteczną dawką, ponieważ im wyższa dawka leku, tym większe ryzyko wystąpienia potencjalnych działań niepożądanych.
Po trzecie, działanie terapeutyczne leków przeciwdepresyjnych zaczyna pojawiać się zwykle dopiero po 2-4 tygodniach (nawet jeśli dalibyśmy od razu dawkę docelową, to i tak musielibyśmy na efekt poczekać). Jest to bardzo ważny aspekt, o którym pacjent powinien zostać koniecznie poinformowany przez specjalistę. W przeciwnym wypadku, może się okazać, że niecierpliwy i zniechęcony brakiem szybkiej poprawy pacjent, przedwcześnie odstawi lek, zanim będzie miał on szansę zadziałać. Często też taka osoba może na bardzo długo zniechęcić się do leczenia psychiatrycznego, a to może być powodem jej przedłużającego się cierpienia, pogorszenia stanu zdrowia, funkcjonowania ogólnego, społecznego, zawodowego, nie wspominając już o kosztach indywidualnych czy społecznych.
Mechanizm działania leków przeciwdepresyjnych
Kiedy już uzyskamy poprawę stanu psychicznego, leczenie należy kontynuować przez kilka miesięcy (w przypadku pierwszego w życiu epizodu depresji leczenie powinno być kontynuowane przez co najmniej 6 miesięcy; przy drugim epizodzie – ok. 2 lata, przy kolejnym epizodzie – nawet bezterminowo; w przypadku zaburzeń lękowych zwykle leczenie trwa nieco dłużej niż przy pojedynczym epizodzie depresyjnym).
Ma to związek z mechanizmem działania leków przeciwdepresyjnych, który nie ogranicza się tylko do prostego zwiększenia ilości neuroprzekaźnika w szczelinie synaptycznej. Wpływamy zarówno na adaptacyjne zmiany wrażliwości receptorów, jak i na przekaźnictwo wewnątrzkomórkowe, a w efekcie na procesy neuroplastyczności i neuromodulacji OUN. Lek potrzebuje czasu, żeby mógł odpowiednio zadziałać, a organizm potrzebuje czasu, żeby tą zmianę utrwalić. Przedwczesne przerwanie leczenia zwykle prowadzi do szybkiego nawrotu objawów choroby.
Kolejnym ważnym aspektem jest proces odstawiania leków przeciwdepresyjnych. Podobnie jak przy włączaniu leku, powinno się to robić stopniowo. Tempo wychodzenia z leku jest zwykle bardziej zindywidualizowane i może trwać od kilku tygodni do kilku miesięcy. Bardzo ważne jest, aby pacjent nie przerywał nagle leczenia. Może to spowodować wystąpienie objawów odstawiennych, które mogą mieć bardzo nieprzyjemny charakter, a w niektórych przypadkach mogą być niebezpieczne. Należy tu dodać, że te objawy nie mają nic wspólnego z uzależnieniem od leków. Typowe leki przeciwdepresyjne nie uzależniają.
Objawy odstawienne mogą też imitować nawrót leczonego zaburzenia. Zwykle szybki powrót do przyjmowania leku, albo części jego dawki niweluje te dolegliwości.
W tabeli przedstawiam typowe zakresy dawek leków przeciwdepresyjnych:
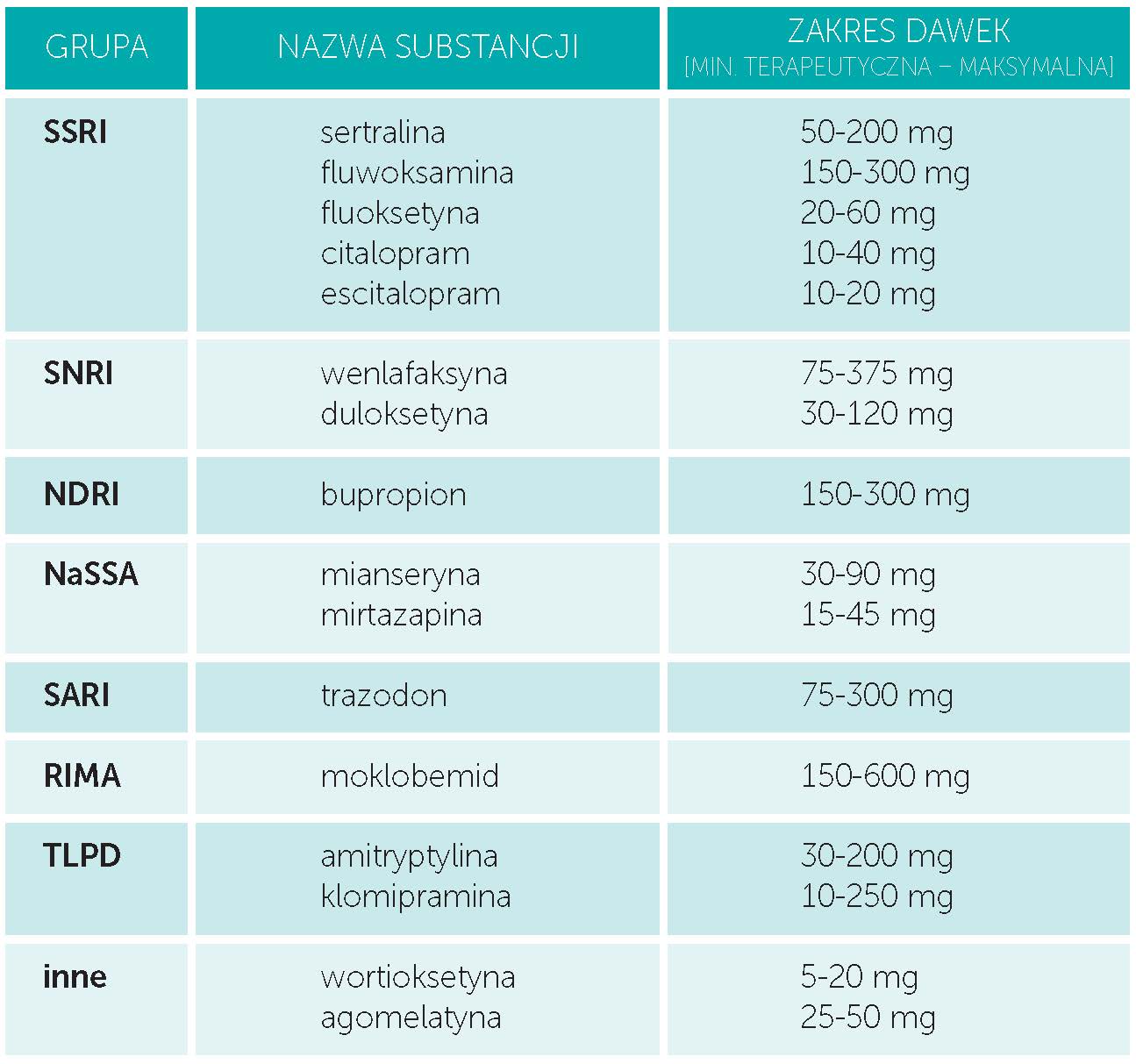
Ponieważ obecne na rynku leki są często niewystarczające w swoim działaniu do uzyskania pełnej remisji objawowej, często staramy się stworzyć indywidualnie dobraną dla danego pacjenta kompozycję lekową. Dzięki temu oddziałujemy na różne układy receptorowe, możemy też posiłkować się niższymi dawkami unikając działań niepożądanych związanych z jej wysokością. Musimy jednak uważać na interakcje oraz nadmierne skomplikowanie dawkowania.
Do częstych połączeń będą należały:
- SSRI/SNRI + NaSSA;
- SSRI/SNRI + trazodon;
- SSRI/SNRI/NDRI + hydroxyzyna/prometazyna/propranolol;
- SSRI/SNRI/NDRI + lek przeciwpadaczkowy (pregabalina, gabapentyna, karbamazepina) – wykorzystujemy tu zwłaszcza ich działanie p-bólowe, p-lękowe, uspokajające);
- SSRI/SNRI/NDRI + LPPII (leki przeciwpsychotyczne II generacji, tj. kwetiapina, olanzapina, aripiprazol);
- LPD (lek przeciwdepresyjny) + BZD (benzodiazepina) – benzodiazepiny stosujemy zwykle na początku kuracji i/lub doraźnie.
Podsumowanie
Leki przeciwdepresyjne to preparaty, które wymagają od pacjenta cierpliwości i wyrozumiałości. Działają z opóźnieniem i często na początku zamiast pomagać, mogą pogarszać samopoczucie. Do tego wstępny schemat leczenia może być mocno skomplikowany. To wszystko nie brzmi zbyt obiecująco, zwłaszcza w czasach, gdy ludzie przyzwyczajeni są do szybkiej gratyfikacji. Jeżeli zapamiętacie Państwo te kilka cech leków przeciwdepresyjnych, myślę, że będziecie w stanie wspomóc wielu pacjentów w ich zdrowieniu. Pamiętajcie, że im później zaczniemy leczyć zaburzenia depresyjne czy lękowe, tym większe szkody w organizmie poczynią i tym trudniej będzie je później leczyć.
***
Warto pamiętać!
Poniżej przedstawię Państwu jeszcze kilka praktycznych przykładów, na które może zwrócić uwagę farmaceuta:
- Nie powinno się łączyć leków o podobnym mechanizmie działania. Jeżeli na recepcie zostały przepisane dwa leki z grupy SSRI, np. escitalopram i sertralina, powinno to wzbudzić uzasadnioną czujność. Jeżeli zamieniamy jeden lek na drugi, to taka recepta będzie prawidłowa (wówczas pacjent będzie miał zalecone stopniowe zmniejszenie dawki jednego leku, a po jego odstawieniu włączenie drugiego; w niektórych przypadkach dopuszczalna jest również zmiana leku na zakładkę). Jeżeli natomiast pacjent będzie twierdził, że lekarz zalecił mu branie obydwu leków naraz, to warto takiego pacjenta poprosić o kontakt z jego lekarzem prowadzącym – istnieje ryzyko poważnych działań niepożądanych, np. pod postacią krwawienia z przewodu pokarmowego lub zespołu serotoninowego. W tej sytuacji można dopytać pacjenta, czy któryś z tych leków już przyjmuje. Jeżeli jeden z leków jest nowy, to warto doradzić pacjentowi kontynuowanie przyjmowania pierwszego leku, a wstrzymanie się z włączeniem drugiego do czasu kontaktu z lekarzem psychiatrą. Pamiętajmy, że jeśli pacjent nie otrzymałby w tej sytuacji żadnego leku, mogłoby go to narazić na jego nagłe odstawienie i ryzyko wystąpienia objawów odstawiennych.
- W przypadku osób starszych zwykle mamy do czynienia z polipragmazją. Istnieje zatem duże ryzyko wzajemnych interakcji między lekami. Często pacjenci nie pamiętają wszystkich leków, które przyjmują i w efekcie okazuje się, że np. mają przepisany ten sam lek od różnych lekarzy pod innymi nazwami handlowymi (wówczas konieczne jest pilna interwencja i uświadomienie pacjenta o możliwości działań toksycznych leków); może się też zdarzyć, że różni specjaliści wystawiający recepty dla pacjenta nie będą wiedzieli o wszystkich lekach, które pacjent przyjmuje.
- Uwaga na preparaty ziołowe! Zdarza się, że pacjenci poza zaleconymi lekami proszą o dodatkowe medykamenty, np. poprawiające jakość snu czy też uspokajające. Często te preparaty w połączeniu z lekami mogą być bardzo niebezpieczne, zwłaszcza popularne ziele dziurawca. Farmaceuta powinien przed wydaniem takiego preparatu zalecić konsultację z lekarzem.
- Duże dawki TLPD wypisane na jednej recepcie. To jedne z leków, które mogą być niebezpieczne w przypadku przedawkowania; lekarz nie powinien raczej wypisywać w/w leków na zbyt długi okres czasu (zwykle wskazane są częstsze kontrole lekarskie).
- I oczywiście uwaga na benzodiazepiny i tzw. „Z” leki (zaleplon, zolpidem, zopiklon)! Ze względu na ich wysoki potencjał uzależniający powinny być wypisane na osobnej recepcie, a sumaryczna dawka powinna być napisana słownie. Ich przyjmowanie powinno trwać zwykle nie dłużej niż 4-6 tyg, chyba, że mówimy o stosowaniu doraźnym. Najczęściej nadużywane są klonazepam, diazepam, alprazolam, zolpidem i zopiklon.
Acyklowir w leczeniu i zapobieganiu nawrotom opryszczki
Co negatywnie wpływa na nasze oczy?

